子宮頸がんとは?
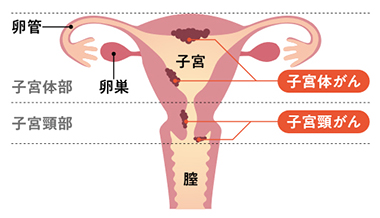
子宮は西洋梨を逆さにしたような形をしており、上部のふくらんだ部分を体部、下の部分を頸部と呼んでいます。体部にできるがんを「体がん」、頸部にできるがんを「頸がん」といいます。
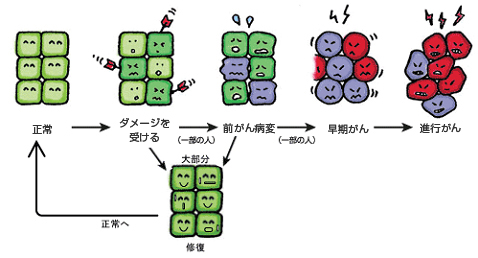
子宮頸がんは、子宮の入り口(子宮頸部)にできるがんです。子宮頸部は、性行為や出産などで刺激を受けやすい場所です。HPV感染により正常の細胞はダメージを受け、その結果、一部の人では頸部の細胞が異常な変化を起こして異形成という前がん病変になります。多くは正常に戻りますが、そのなかの一部はがんへと進むことがわかっています(下図)。若い女性でも、子宮頸部の細胞がダメージを受ければ子宮頸がんにかかる可能性があります。
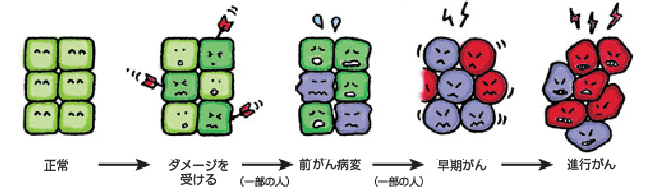
子宮頸がんになりやすい原因はあるのでしょうか?
細胞にダメージをあたえ、子宮頸がんと関連の深い因子は、HPV(ヒトパピローマウイルス)というウイルスです。HPVは性交によって感染します。その他にも子宮頸がんになりやすいとされる因子があり、それらとともに発癌リスクの高いHPVに感染している場合は、頸がんの発症率が高くなると言われています。
子宮頸がんになりやすい因子としては、
(1)初交年齢が若い
(2)セックスパートナーが多い
(3)多産
(4)喫煙者
(5)免疫系の低下
などがあります。
検診の方法と注意事項
子宮頸がん検診を受けるには?
子宮がん検診を受診するには、各市区町村が公費で行っている住民検診(公費検診)があります。各市区町村によって方法や対象者、検診間隔が異なります。詳しくは各自治体にお問い合わせください。
また、職場での検診や人間ドックなどでも受けることができます。詳しくは、お勤め先にお問い合わせください。
子宮頸がん検診を受ける前に注意することはある?
正しい検査結果を得るためにも生理中は避けた方がよいでしょう。また、腟内洗浄は細胞が洗い流されることがありますので避けてください。検診前、日常生活で特に注意することはありません。
子宮頸がん検診の検査方法を教えて。
まず、 問診票に自覚症状や月経周期などの情報を記入していただきます。これは検査をする上で大変参考となりますので、詳しく書いてください。最初にクスコという器具を膣に挿入します。頸がん検診は専用の器具で腟部と頸管から細胞を採取し、また医療機関によっては、コルポスコープという腟拡大鏡で子宮の入り口の状態を観察するコルポ診も行ないます。最後に触診で子宮の大きさや形、卵巣の状態も調べます。
採取した細胞はどうなるの?
採取した細胞はスライドガラスに塗られ細胞検査士*1)が顕微鏡でチェックします。異常な細胞があった場合には、どの程度の病変が考えられるかを細胞診専門医*2)が診断します。これを細胞診といいます。また、採取した細胞を特殊な液体に入れて標本を作製する方法もあります(液状化検体法*3))。
*1 細胞検査士
公益社団法人日本臨床細胞学会と日本臨床検査医学会による認定資格です。臨床検査技師の国家資格を持ち一定の実務経験を有するもので、細胞検査士資格認定試験に合格した検査技師です。
*2 細胞診専門医
日本の医師免許取得後5年以上で、かつ5年間以上細胞診断学の研修をうけ、細胞診専門医試験(公益社団法人日本臨床細胞学会が実施)に合格した医師です。
*3 液状化検体法
従来法と異なり、専用の標本作成装置を用いて細胞診標本を作製するため、均一な標本を作製することができます。また細胞を保存可能なため、後日HPV検査などを追加したり、細胞診の再作製も可能です。
「がん」に特有の症状はあるの?
子宮頸がんの初期は自覚症状がないことが多く、検診を受けてはじめて発見されるケースがほとんどです。ですから、症状がなくても検診を受けることが大切です。また、不正性器出血がある、おりものに異変があるなど、いつもと違った様子があったら、すぐに婦人科を受診しましょう。
検診結果について
「NILMです。異常はありませんでした。」という結果でした。
ところで、このNILMってなんですか?
細胞診の結果について、現在は頸がん検診では国際的に採用されている「ベセスダシステム」と呼ばれる判定方法が用いられています。
「NILM」とは、ベセスダシステムの中でNegative for Intraepithelial Lesion or Malignancyの略で「異常なし」、という意味です。
ベセスダシステム2001細胞診結果とその取扱い
| 結果 |
略語 |
推定される病理診断 |
従来のクラス分類 |
取扱い |
| 1)陰性 |
NILM |
非腫瘍性所見、
炎症 |
Ⅰ、Ⅱ |
異常なし:定期検診 |
| 2)意義不明な異型扁平上皮細胞 |
ASC-US |
軽度扁平上皮内病変疑い |
Ⅱ-Ⅲa |
要精密検査:
(以下の選択肢が可能)
①ハイリスクHPV検査
②6ヵ月目と12ヵ月目に細胞診再検
③コルポスコピー、生検も容認 |
| 3)HSILを除外できない異型扁平上皮細胞 |
ASC-H |
高度扁平上皮内病変疑い |
Ⅲa、Ⅲb |
要精密検査:
直ちにコルポスコピー、生検 |
| 4)軽度扁平上皮内病変 |
LSIL |
HPV感染
CIN1 |
Ⅲa |
| 5)高度扁平上皮内病変 |
HSIL |
CIN2
CIN3 |
Ⅲa
Ⅲb-Ⅳ |
| 6)扁平上皮癌 |
SCC |
扁平上皮癌 |
Ⅴ |
| 7)異型腺細胞 |
AGC |
腺異型または腺癌疑い |
Ⅲ |
要精密検査:
コルポスコピー、生検、
頸管および内膜細胞診または組織診 |
| 8)上皮内腺癌 |
AIS |
上皮内腺癌 |
Ⅳ |
| 9)腺癌 |
Adenocarcinoma |
腺癌 |
Ⅴ |
| 10)その他の悪性腫瘍 |
other malig. |
その他の悪性腫瘍 |
Ⅴ |
要精密検査:病変検索 |
(日本産婦人科医会編「ベセスダシステム2001準拠子宮頸部細胞診報告様式の理解のために」平成20年12月より引用、一部改変)
頸がん検診の「ベセスダシステム」NILMの場合は次回定期検診の受診が、頸がん検診「ベセスダシステム」ASC-US以上の場合は精密検査が指示されます。
子宮頸がんはどのように変化しますか?
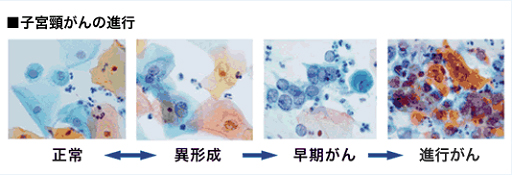
頸がんは、「異形成」という前がん病変から「頸がん」へと進むといわれていますが、この「異形成」がすべて「がん」になるわけではありません。異形成がみられた場合に、定期的に細胞診を行って経過をみていくか、治療をするかは医師の判断となります。写真は正常~進行がんになる細胞の変化です。このように細胞診は子宮のがんだけではなく、前がん病変から捉えることができる検査法です(写真)。
精密検査と言われました。がんなのでしょうか。
「精密検査」イコール「子宮頸がん」と診断されたわけではありません。本会の婦人科外来子宮がん精密検査センターでは、がんは2~3%ほどで、ほとんどの場合は良性か前がん病変の段階でみつかっています。まずは、ご自身の病変の有無を確認するためにも精密検査と言われたら必ず受診しましょう。
HPVについて
HPVの検査法について
子宮頸がんの発生に関与しているハイリスク型HPVの有無を検出する検査法で、子宮頸部より採取した細胞で検査をします。
本会ではコバス® HPVテストを使用し、HPV16型、18型とその他のハイリスク型を検出しています。 検診の結果ASC‐USであった場合、精密検査としてHPV検査へと進みます。
HPV検査の結果が(+)か(-)によって、今後の指導方針が変わります。
精密検査について
細胞診「ベセスダシステム」でNILM以外、あるいは疑陽性以上の判定だった場合は「精密検査」が行われます。精密検査を行なえる医療機関での検査、または本会内に設置されている「婦人科外来子宮がん精密検査センター」
での検査等、いくつか選択肢がありますので医師と相談して決めてください。精密検査の結果に応じて、経過をみていくか、治療をするかを決めることになります。
東京都予防医学協会の実績
1,000万人の検診を実施し、約14,700人のがんを発見!
公益財団法人東京都予防医学協会では、一般社団法人東京産婦人科医会の先生方と協力して1968年から子宮がん検診を実施しています。そして、2020年には検診開始からのべ1,000万人の検診を達成し、子宮頸がん・子宮体がんあわせて約14,700人のがんを発見しました。無症状の人が対象となる「住民検診」では、発見されたがんの約70%は早期がんという成績です。検査結果については可能な限り追跡調査を行って信頼される有効性の高い検診を目指しています。
本会の実績の詳細は「年報」をご覧ください。




 健康管理コンサルタントセンター
健康管理コンサルタントセンター
 補助・助成事業について
補助・助成事業について
 がん対策推進企業アクション
がん対策推進企業アクション
 一般財団法人日本宝くじ協会
一般財団法人日本宝くじ協会